En France, et dans la plupart des pays occidentaux, le cancer affecte environ 1 enfant de moins de 15 ans sur 440. Beaucoup plus rares que chez les adultes, leur pronostic est nettement meilleur puisque 8 enfants sur 10 vont guérir de leur cancer.
La radiothérapie fait partie intégrante de la prise en charge de nombreux cancers pédiatriques. Environ 1 enfant sur 3 atteint de cancer aura de la radiothérapie dans son parcours de soins. Indolore et non abrasive, elle représente un traitement efficace et pouvant être administré à un vaste panel de patients, y compris les plus fragiles.
Du fait de son caractère très technique, elle peut toutefois s’avérer anxiogène pour le jeune patient, comme pour sa famille.
Indications de radiothérapie dans les cancers pédiatriques
Les cancers de l’enfant sont en majorité différents de ceux des adultes. Le terme de cancer regroupe en réalité plusieurs entités. Les cancers les plus fréquents chez les enfants de moins de 15 ans sont représentés par les leucémies (29%), les tumeurs du système nerveux central (23%, tumeur du cerveau) et les lymphomes (12%). Les tumeurs cérébrales sont diverses : gliomes, médulloblastomes et tumeurs rhabdoïdes.
La radiothérapie est un traitement local qui repose sur l’utilisation de rayons ionisants pour altérer l’ADN des cellules cancéreuses afin de réduire la taille des tumeurs, voire de les éliminer complètement.
Environ un tiers des enfants atteints de cancer pédiatrique en France reçoivent un traitement de radiothérapie en première intention, associé ou non à d’autres traitements oncologiques, tels que la chirurgie et la chimiothérapie.
Avec un taux de survie nette d’environ 82 %, et qui ne fait que s’améliorer au rythme des progrès de la médecine, la qualité de vie à long terme des patients est une préoccupation centrale de l’élaboration des protocoles de traitement de radiothérapie chez l’enfant.
Pour cause, la radiothérapie est susceptible de provoquer des effets secondaires temporaires et permanents, dont certains peuvent survenir tardivement, des années après la fin du traitement.
Consultation initiale de Radiothérapie : Entretien avec la famille et l’enfant avant tout traitement

Avant le début de toute radiothérapie, le patient et sa famille rencontrent l’équipe médicale qui leur expliquera en détail le protocole de traitement prévu et son déroulement.
L’administration d’un traitement de radiothérapie ne dure que quelques minutes et est parfaitement indolore. Les rayons ionisants sont invisibles, ne brûlent pas, ni ne génèrent d’inconfort.
À cette occasion, il est essentiel de poser toutes les questions qui vous passent par la tête afin de répondre à toute incertitude et de chasser autant que possible les inquiétudes générées par la perspective de ce traitement.
Bien que chaque protocole de traitement soit unique au regard du profil du patient et des caractéristiques de son cancer, les séances de radiothérapie se déroulent presque toutes de la manière.
Les informations suivantes seront données lors de cet entretien :
- Le scanner de dosimétrie (également appelé scanner du centrage ou de repérage) : l’organisation, les conditions de réalisation. La nécessité d’une sédation de courte durée selon les situations, la nécessité de contentions particulières à type masque.
- Le nombre de séances de traitement au total : selon le protocole, il pourra y avoir une ou deux séances, à 30-35 séances étalées sur 7 semaines.
- Le nombre de séances par semaine : habituellement, il s’agit d’une séance par jour avec 5 jours de traitement par semaine.
- La durée de chaque séance : la première séance pouvant durer un peu plus longtemps que les suivantes du fait de la confirmation de la position réalisée lors du scanner de dosimétrie.
- En cas, de nécessité de sédation courte pour les séances ; la mise en lien avec l’équipe d’anesthésie qui sera présente à chaque temps du traitement. Effectivement, les enfants de moins de 3 ans nécessitent couramment une brève anesthésie générale durant leurs séances de radiothérapie. Chez l’enfant capable de rester immobile durant la séance, aucune anesthésie n’est nécessaire
- La position lors du traitement. En cas de tumeur cérébrale, la nécessité de réaliser un masque thermoformé. L’immobilité totale du jeune patient est essentielle à la précision du traitement, elle-même indispensable à son efficacité autant qu’à la réduction des risques d’effets secondaires indésirables.
Planification des séances de radiothérapie
Le cancer étant une maladie aux multiples facettes, chaque protocole de traitement est unique, élaboré et personnalisé pour chaque patient.
L’élaboration du protocole traitement personnalisé repose sur un ensemble d’examens de diagnostic et de planification permettant de visualiser la zone à traiter, de calculer les doses d’irradiation à administrer et de déterminer l’angle d’administration des rayons ionisants.
Ainsi, la planification du traitement de radiothérapie repose notamment sur :
- Des examens d’imagerie médicale à visée diagnostic : I.R.M., scanner, TEP-scanner et les résultats de biopsies pratiquées pour déterminer la nature du cancer à traiter.
- Un scanner de centrage (dit également de repérage ou de dosimétrie) : celui-ci est réalisé en position de traitement. C’est-à-dire, allongé comme lors d’un scanner mais avec des contentions particulières (moules ou masque thermoformé). Il se fait dans la majorité des cas sans injection de produit de contraste ; mais, comme pour les séances de radiothérapie à venir, peut nécessité une courte anesthésie.
- Au cours de ces différents examens de planification, des repères pourront être dessinés sur la peau du patient pour guider les traitements à venir. Ces repères devront être gardés durant toute la durée du traitement, et peuvent parfois être tatoués directement sur la peau.
- La phase de dosimétrie : délai nécessaire entre le scanner de centrage et le début du traitement. Cette phase peut durer plusieurs jours ; le temps de planifier le traitement en prenant en compte l’ensemble des éléments (dose à délivrer, dose par séance, cible à traiter, organes adjacents à préserver dit « organes à risque »). Cette phase de préparation du traitement est essentielle à la bonne délivrance du traitement prévu.
- La mise en place : dernière phase de planification et début de traitement. Cette séance « à blanc » consiste à réaliser, avant la première vraie séance de traitement, tous les repérages et valider le positionnement du patient. Elle est réaliser au poste de traitement. La première vraie séance de traitement peut être réalisée dans la foulée de cette séance ou différée d’un jour.
Déroulement de la radiothérapie
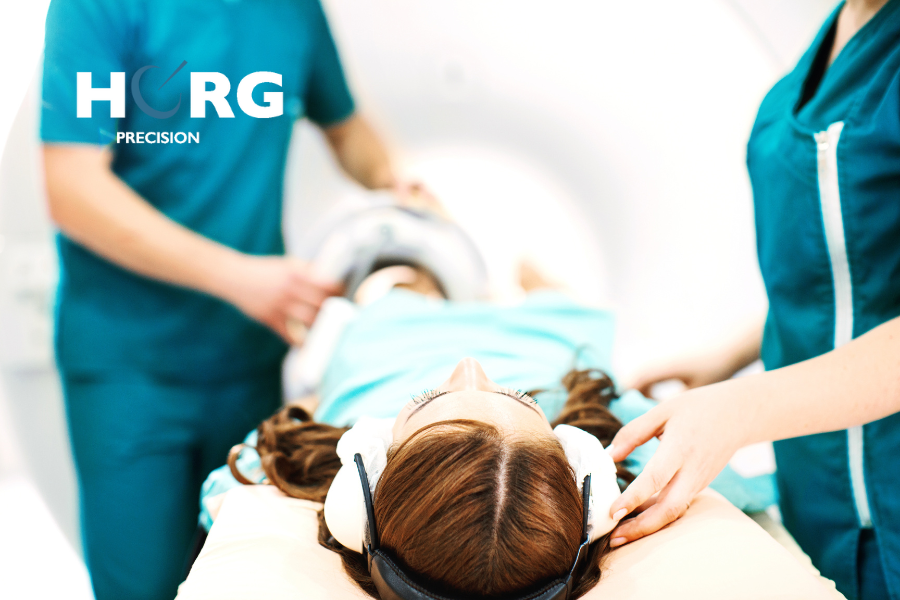
Durant le traitement, le patient est allongé sur une table médicale. Il peut être maintenu immobile par des dispositifs de contention qui l’aident à conserver la bonne position pendant l’administration des rayons ionisants. Le confort est essentiel au bon déroulement des séances, l’installation prend, de ce fait, parfois plus de temps que la séance de traitement elle-même.
L’enfant, ainsi que ses parents, sera vu en consultation, chaque semaine, tout au long du traitement.